În februarie 1990, la Spitalul de Boli Infecțioase „Victor Babeș”, peste 60 de bebeluși erau înghesuiți, și câte doi în pat, într-un salon, la etajul trei al spitalului. Toți erau infectați cu HIV, fiind tratați în singura secție SIDA din țară. Imaginea a fost lăsată în memoria timpului de jurnaliștii de la New York Times, veniți în România pentru a scrie despre „moștenirile” regimului Ceaușescu.
“Nu am văzut nicăieri așa ceva. Este o situație de extremă urgență”, spunea Jacques LeBas, medic specialist în tratarea SIDA, președintele organizației Doctors of the World, citat de cotidianul american.
La acea vreme, sute de articole și reportaje TV au anunțat întreaga lume despre copiii orfani și bolnavi ai României. Ei erau rezultatul unui sistem de sănătate disfuncțional de ani de zile.
Mortalitatea infantilă (sub un an) era în 1990 de 26,9 de decese la 1.000 de nou născuți. În 2020, aceasta scăzuse la 6,1, conform datelor publicate de Institutul Național de Statistică (INS).
Este doar una dintre cifrele care arată cât de mult s-a schimbat sistemul de sănătate din România, chiar dacă publicul larg are încă nemulțumiri legate de calitatea serviciilor și de relația medicilor cu pacienții.
Cifrele schimbării
În ultimii 30 de ani, schimbările în sistemul de sănătate din România au fost profunde, atât la nivelul infrastructurii medicale, al medicilor și personalului sanitar, cât și al mentalităților și afecțiunilor pacienților.
Cum arată infrastructura medicală din România, la 30 de ani de la Revoluție (date 2019 și 2020, INS)
- 368 de spitale publice
- 159 de spitale private
- circa 11.000 de cabinete de medicină de familie - dintre care 4.400 în mediul rural
- peste 12.000 de cabinete medicale independente de specialitate
- peste 15.000 de cabinete stomatologice independente
- peste 9.900 de farmacii
- 4.300 de laboratoare medicale.
Doctorul Emilian Imbri are 68 de ani. A absolvit facultatea în anul 1980 și a lucrat un deceniu în sistemul medical comunist. În martie 2021 a ieșit la pensie, după șapte ani în care a fost manager al Spitalului de Boli Infecțioase “Victor Babeș”, ultimul an fiind unul extrem de provocator din cauza pandemiei de Covid.

Dr. Emilan Imbri povestește cum era „pe vremea lui Ceaușescu”
“Gândiți-vă că atunci sistemul de sănătate era unul de tip sovietic, adică impus, care se rezuma la a asigura accesul populației la un minimum necesar de asistență medicală”, spune medicul.
Și explică modul în care funcționa atunci sistemul de sănătate: „Erau patru tipuri de spitale: comunale, orășenești, județene și institutele. Orice spital avea obligatoriu patru secții: boli interne, chirurgie, maternitate și pediatrie.
Atunci, spitalul era ultima stație la care ajungeai. Până acolo aveai medicul de medicină generală, atunci se numea ‘medic de circă’. Nu exista medicul de familie. Fiecare sat avea un dispensar în care, cu sau fără voia lui, medicul trebuia să stea. Era repartizat după ce termina facultatea, era controlat, deci nu putea să nu fie acolo. De la dispensar se trecea la policlinici, acum se numesc ambulatorii de specialitate. Policlinicile aveau medici specialiști, care triau bolnavii și nu-i trimiteau la spital decât pe cei care aveau nevoie”.
În ce privește dotările, acestea erau minimale și nu exista acces la medicația de vârf.
„Pe vremea aceea, nimeni nu avea pretenții la mai mult, pentru că nimeni nu știa că se poate mai mult. Medicii nu aveau acces la informație ca să vadă cum e în altă parte și să-și dorească altceva”, povestește Emilian Imbri.
În 1990, existau 423 de spitale de stat în România. Cifra nu a variat foarte mult până în 2010, când erau 428 de spitale publice. În 2011, însă, numărul spitalelor a scăzut mult, până la 367, după ce Guvernul Boc a decis desființarea a 67 de spitale, descentralizarea sistemului de sănătate și clasificarea unităților sanitare în funcție de performanță. După acest moment, numărul spitalelor publice a variat foarte puțin, în 2020 ajungând la 368.
Nu s-a tăiat însă corespunzător și din numărul de paturi și s-a mers în continuare pe un sistem sanitar bazat pe internări continue, pe tratarea românilor direct în unitățile medicale. Astfel, în 2020, existau 130.000 de paturi la nivel național, ceea ce înseamnă 7 paturi la mia de locuitori, mult peste media europeană care este de 5,3 paturi la mia de locuitori și unde accentul se pune pe tratarea în ambulatoriu a pacienților.
Apariția sistemului de sănătate privat, moment de cotitură
Din primii ani după 1990 au început să apară serviciile medicale private. La început au fost cabinete particulare specializate, primele clinici și laboratoare private de recoltat și procesat analize medicale, apoi medicii de familie, centre pentru investigații medicale și spitale.
În anul 1996, MedLife lansa prima clinică privată, una care oferea servicii de planning familial și suport medical cuplurilor tinere. Clinica avea patru specialități medicale: Pediatrie, Obstetrică-Ginecologie, Oftalmologie și Medicină Internă.
Un moment important în dezvoltarea sistemului privat de sănătate l-a constituit apariția spitalelor private.
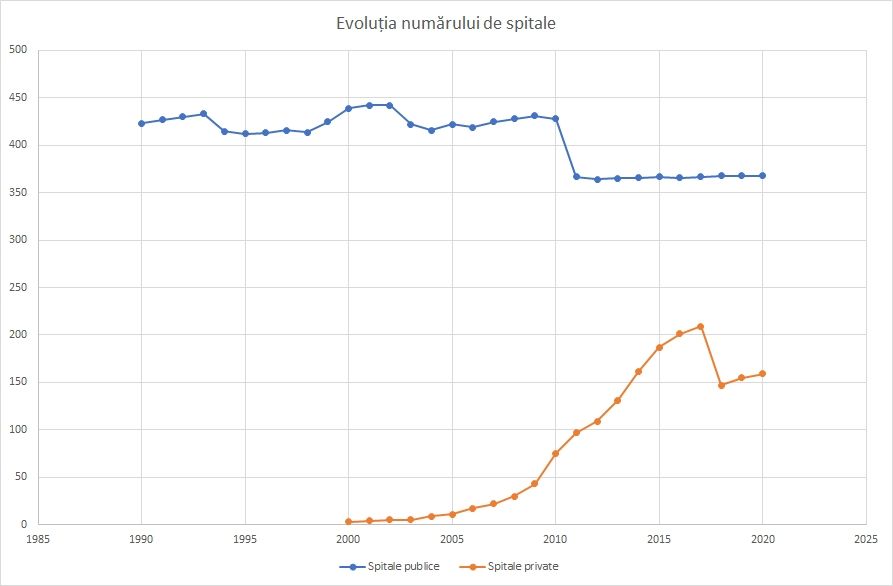
- Evoluția numărului de spitale de stat (albastru) și private (portocaliu), sursa: INS.
- După un debut timid în anul 2000, am trecut acum de 159 de spitale private.
Life Memorial Hospital, cel mai mare spital din rețeaua MedLife, a fost inaugurat în 2007, iar în 2013 a fost primul spital din România acreditat cu nivel maxim de către Comisia Națională de Acreditare a Spitalelor. O garanție că spitalul Life Memorial funcționează la standardele europene din domeniu.
Dr. Victor Radu este medic primar Chirurgie generală, doctor în Științe Medicale, supraspecializat în chirurgia reconstructivă a peretelui abdominal. Este un domeniu de excelență atât în medicina din România, cât și în cea europeană. Dr Radu este cel care a adus în Europa, și implicit în România, în urmă cu șase ani, cea mai modernă tehnică de reconstrucție a peretelui abdominal. Noua specialitate, de “Chirurgie a peretelui abdominal”, s-a nascut anul trecut, iar în acest moment, dr Radu este singurul chirurg din România acreditat în această nouă specialitate (n.a. Abdominal Wall Surgery).
Dr. Victor Radu este însă și „angajatul nr. 1” al Life Memorial Hospital și povestește cum, în 2005, era pe punctul de a pleca din țară, când o întâlnire i-a schimbat viața.
„După ce am terminat rezidențiatul, cinci ani de zile nu am avut niciun post, în ciuda faptului că am obținut cea mai mare notă la examenul de specialitate, în 2001. Cinci ani de zile am făcut gărzi în multe spitale din București. După 5 ani de zile, în 2005, mi-am propus sa emigrez.
Am aflat absolut întâmplator că se construiește un spital privat, MedLife, și am avut o întâlnire cu dr. Nicolae Marcu (co-fondatorul MedLife – n.red.). Spitalul era în construcție, era șantier aici și după jumătate de oră m-a întrebat când pot să încep și i-am răspuns: ‘ieri’.
A fost chiar hazliu că dr. Marcu îmi arăta diverse spații în construcție și spunea ‘aici este cabinetul cutare, aici este …’ și mă gândeam - cum este, când sunt doar piloni? Și mi-a spus un lucru atunci care mi-a rămas în minte: asta este curtea, avem cărămizile în curte și construim cum vrem”.
Primul spital privat MedLife a fost inaugurat în 2007, iar dr Victor Radu povestește cum au fost începuturile: „Sistemul privat, mă refer la spitale, a început timid și nu din cauza spitalelor, ci a mentalității oamenilor, care au făcut o analogie între medicina privată de cabinet și spitalul privat.
Oamenii nu erau pregătiți pentru serviciile medicale private de spital, în ciuda faptului că spitalele și-au propus să înceapă în forță printr-o dotare excepțională și adunând oameni foarte bine pregătiți. La început, spitalele private au aruncat în luptă tot ce au avut mai bun – dotare perfectă, medici foarte bine pregătiți și circuite foarte bine stabilite. Mie mi-a oferit spitalul privat tot ce mi-aș fi dorit să am într-un spital occidental”.
Life Memorial este unul dintre cele mai mari spitale private din România. Are o suprafață de 12.500 de metri pătrați, peste 230 de paturi, bloc operator cu nouă săli de operație și terapie intensivă, acoperind 14 specialități chirurgicale. 17 milioane de euro au fost investite de MedLife pentru construcția și extinderea Life Memorial Hospital.
Astăzi, la 26 de ani de la deschiderea primei clinici private în România, serviciile medicale private sunt disponibile în aproape toate orașele medii și mari din țară.
Situația nu stă însă la fel de bine în zonele rurale. Deși au apărut multe cabinete de medici de familie, lipsa unei viziuni strategice și a unui plan național de asigurare a asistenței medicale în toate zonele a făcut ca peste 550.000 de români să nu aibă un medic de familie în proximitate (potrivit unui studiu realizat de Federația Națională a Patronatelor Medicilor de Familie).
La nivel național, 327 de localități din mediul rural sunt lipsite de medic de familie. Iar până în acest moment, din cele 159 de spitale private cu paturi, 15 unități deservesc zona rurală.
Exodul medicilor
Sistemul de sănătate a fost puternic marcat în anii de după Revoluție de ceea ce numim „exodul medicilor”. Estimările sunt că peste 40.000 de medici români au părăsit țara și lucrează în străinătate. Din datele Colegiului Medicilor, pare însă că plecările medicilor s-au mai diminuat în ultimii ani.
Numărul total de Certificate Profesionale Curente emise:
- 2016 - 1.462
- 2017 - 1.374
- 2018 - 1.221
- 2019 - 1.099
- 2020 - 858
- 2021 - 776
La aceasta evoluție au contribuit majorările substanțiale de salarii din sistemul public de sănătate din 2018 - o dublare sau în unele cazuri chiar o triplare a salariilor, dar și dezvoltarea sistemului privat de sănătate, care a venit cu oferte atractive pentru personalul medical.
Dacă ne referim doar la medici, datele INS arată că numărul acestora a crescut de la 38.997 (în 1990) la 65.740 în 2021. Potrivit Patronatului Furnizorilor de Servicii Medicale Private (PALMED), în 2019, peste 22.000 de medici lucrau în sistemul privat de sănătate, fără să fie luați în calcul medicii stomatologi.
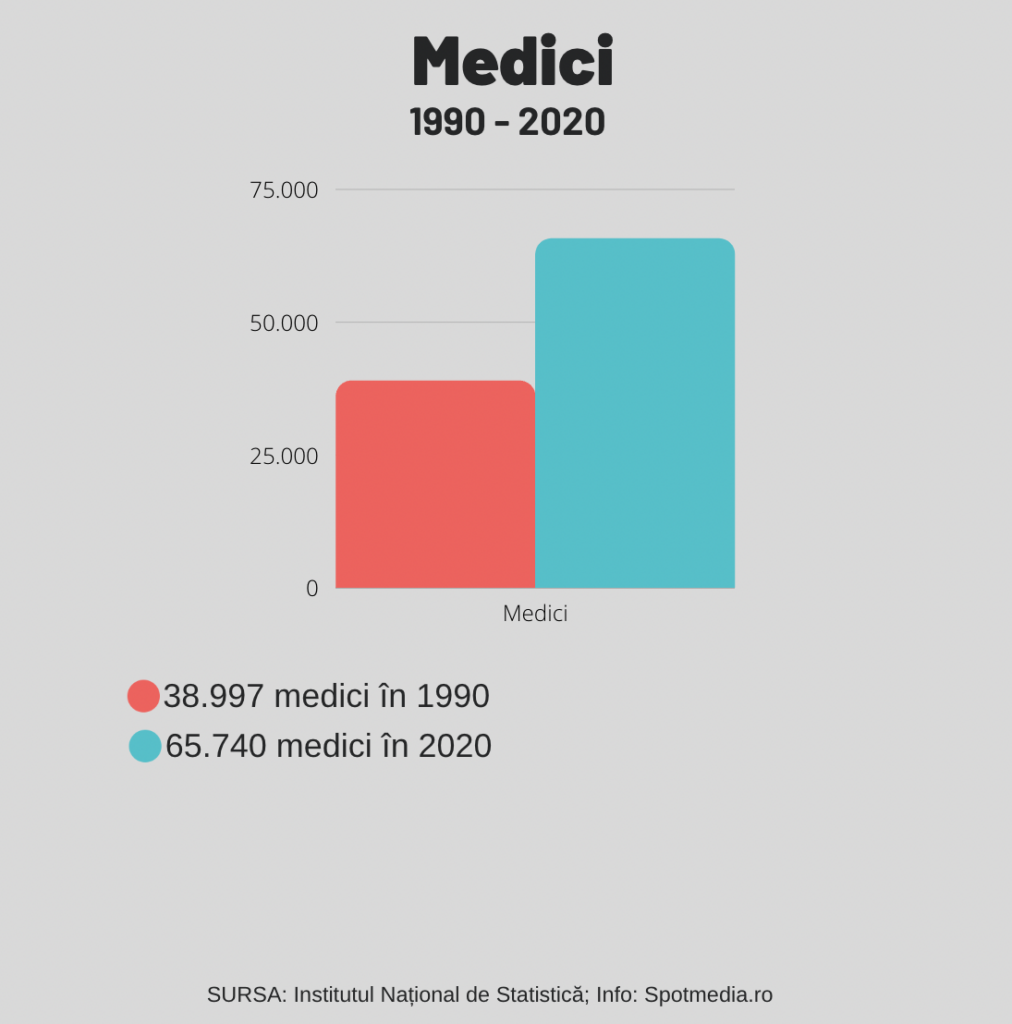
Chiar dacă numărul medicilor care profesează în România este în creștere, țara noastră are încă doar 3,2 medici la mia de locuitori, una dintre cele mai scăzute rate dintre țările UE.
Schimbarea de mentalități, motorul dezvoltării
Uitându-se în urmă la cei peste 40 de ani de când lucrează în sistemul medical românesc, dr. Emilian Imbri crede că cel mai mare impact l-a avut schimbarea, după 1989, a mentalității celor care lucrau în sistemul de sănătate. Schimbare care, după cum vom vedea, a fost înțeleasă și a avut loc diferit, în sistemul de stat și în cel privat.
„După Revoluția care l-a dat jos pe Ceaușescu a urmat și una a informației. Începând cu vârfurile medicinei, profesorii, toți au început să-și dorească să lucreze măcar în condițiile spitalelor din estul Europei, la Vest nici nu ne puteam gândi.
Prin relațiile personale ale vârfurilor medicinei cu Ministerul Sănătății au început finanțările pe diverse zone. De exemplu, dacă ministru era un specialist de boli interne, acesta favoriza, în primul rând, spitalul de unde provenea și, apoi, pe cele de boli interne.
Astfel au început să se dezvolte clinicile, să iasă un pic la lumină și să arate că se poate”, își aduce aminte doctorul Emilian Imbri.
De cealaltă parte, medicul Victor Radu spune că, dacă în sistemul de stat mentalitățile se schimbă mai greu, în sistemul privat, comportamentul diferit în relația medic – pacient este cel care a făcut diferența.
„Cred că în sistemul public este o mare inerție, mentalitățile se schimbă foarte greu, în timp ce în sistemul privat, care este tânăr, este născut de 15-20 de ani, nu a fost nevoie să schimbăm mentalități, pentru că s-au selectat oameni cu care să se meargă înainte. Și datorită acestui lucru am avut succes”, spune dr. Radu.
El explică de ce relația medic – pacient este esențială: „Trebuie să fii foarte deschis cu pacientul, să îi oferi timpul necesar, să îi dai toate informațiile de care dispui, despre rezultatele previzibile, despre complicații. Dincolo de consultația foarte atentă, este foarte importantă discuția și empatia cu pacientul. (...) De aici pleacă schimbarea relației dintre pacient și sistem, prin schimbarea relației dintre medic și pacient și asta ne revine nouă să facem”.
Dr. Victor Radu mai spune că sistemul medical privat schimbă în mod esențial mentalitățile, pentru că obișnuiește pacientul cu o altfel de abordare: „Când pacientul vine la o consultație într-un spital privat, omul știe ce interval de timp are, iar acel interval de timp este al lui. Iar tu, ca medic, trebuie să îi oferi tot, în acest timp – cunoștințele tale medicale și empatia ta”.
În ce privește sistemul de stat, Beatrice Mahler, managerul Spitalului de Pneumologie „Marius Nasta” din București, spune că este vorba și de mentalitatea pacienților, care ar trebui să se schimbe.
“Mentalitatea noastră e încă în stadiul în care ne facem analizele pentru că avem noi o cunoștință care ne ajută să ajungem în față și să facem pe gratis tot ce putem solicita și asta ar trebui totuși să se schimbe. Dar aici depindem foarte mult și de conștiința personală”, spune Beatrice Mahler.

Beatrice Mahler și-a început parcursul medical chiar în anul Revoluției, la Liceul Sanitar “Eugenia Costraș” din Oradea, apoi a urmat a cursurile Facultății de Medicină din Oradea cu examen de licență la UMF “Carol Davila” din București. Medic primar în pneumologie, a parcurs toate etapele până la manager de spital, fiind parte din toate transformările de mentalitate ale sistemului medical.
Speranța de viață a crescut, dar și obiceiurile nesănătoase
În cei peste 30 de ani de la Revoluție, speranța de viață a românilor a crescut, în ciuda faptului că și alimentația nesănătoasă și sedentarismul au crescut puternic ca factori de risc.
Speranța de viață la naștere este unul dintre indicatorii cei mai relevanți pentru cât de eficient este sistemul de sănătate dintr-o țară. Practic, speranța de viață la naștere arată câți ani ar putea să trăiască un nou născut în condițiile de viață de la momentul nașterii sale.
În România, în 30 de ani, speranța de viață a românilor a crescut cu peste 5 ani. În 1990, o femeie trăia în medie 73,1 ani, iar un bărbat, 66,6 ani. În 2020, deși țara noastră rămâne cu a doua cea mai scăzută speranță de viață din UE, o femeie, în medie, atinge vârsta de 78,4 ani, iar un bărbat, 70,5 ani (date INS).
Față de 1990 s-au schimbat însă mult și bolile, generate de noile obiceiuri nesănătoase pe care le avem. Dacă tutunul și alcoolul erau și atunci factori ridicați de risc, alimentația nesănătoasă și sedentarismul nu aveau un impact atât de mare asupra stării de sănătate. Și nici factorii de mediu.
„Alimentația nesănătoasă, inclusiv consumul redus de fructe și legume, precum și consumul ridicat de zahăr și sare, au fost implicate în un sfert din totalul deceselor înregistrate în 2019. Consumul de tutun (inclusiv fumatul pasiv) a contribuit, conform estimărilor, la 17% din totalul deceselor, în timp ce aproximativ 7% au fost atribuite consumului de alcool, iar 2% nivelurilor scăzute de activitate fizică”, se arată în studiul „Starea de Sănătate în Uniunea Europeană”.
Ce a dus, totuși, la creșterea speranței de viață?
Dr. Emilian Imbri spune că în primul rând accesul la informație: „Oamenii au aflat despre noi moduri în care se pot proteja, se pot alimenta, au aflat că trebuie să facă mișcare, să meargă la medic pentru a se controla periodic și să meargă la medic din timp, atunci când apar primele simptome ale unei afecțiuni”.
O altă explicație a creșterii speranței de viață, spune Emilian Imbri, are legătură cu „investițiile din sistemul de sănătate care au fost destul de mari, în special în aparatură medicală”.
„Aparatura de laborator și imagistica au fost bine finanțate. Tot mai multe spitale mari s-au dotat cu aparatură de vârf, au format specialiști să mânuiască această aparatură și o consecință imediată a fost scurtarea timpului în care medicii au putut pune un diagnostic și începerea unui tratament mult mai rapid, mai țintit, urmat de o scădere a nevoii de a sta în spital și de a bâjbâi printr-un număr mare de tratamente, în speranța că nimerești ceva. De asemenea, chirurgia a folosit abordări mult mai moderne decât clasicele manevre predate în facultate acum 30-40 de ani”, argumentează dr. Imbri.

Cu un an înainte de declanșarea pandemiei, peste jumătate din decesele din România erau generate de „factori de risc comportamentali”, adică fumatul în exces, mâncarea nesănătoasă, consumul de alcool și sedentarismul.
Iar sistemul privat a mai avut o contribuție importantă prin promovarea prevenției către populație.
Potrivit unui studiu realizat de PALMED, în România, 9 din 10 unități medicale care au capacitatea de a asigura prevenirea afecțiunilor sunt private. Într-un context general în care România alocă doar 1,4% din bugetul destinat Sănătății către programe cu scop preventiv. Doar 8 euro pe locuitor, la mare distanță de alte țări din UE, care au și speranțe de viață superioare.
S-au alocat bani mai mulți, dar principala problemă rămâne subfinanțarea
Deși sumele alocate sistemului de sănătate din România au crescut, totuși, avem al doilea cel mai scăzut procent din PIB alocat Sănătății – 5,7% - dintre țările UE.
Un raport al Comisiei Europene arată că între anii 2015-2019, în România, cheltuielile pentru sănătate au crescut în medie cu 10,3% pe an, reprezentând cea mai mare creștere din țările UE.
Cu toate acestea, în 2019, România a cheltuit pentru Sănătate mai puțin de jumătate din media pe cap de locuitor din țările UE, adică 1.310 euro comparativ cu 3.523 euro.
Mai mult, aproape 19% din totalul cheltuielilor pentru sănătate sunt plăți directe făcute de pacienți către furnizorii de servicii medicale, fie publice, fie private. Iar plățile pentru serviciile private au o pondere mai mare decât media din Uniunea Europeană - 18,9% față de 15,4%.
În ce privește sectorul privat, acesta a investit, doar din 2010 și până în prezent, peste 2,8 miliarde de euro în infrastructură medicală.

Dr. Larisa Chiriac, Director Medical MedLife: În ultimii 10 ani s-au făcut pași importanți în evoluția sistemului privat de sănătate din România și implicit a spitalelor private. Investițiile s-au dublat și astfel spitalele private se remarcă astăzi prin infrastructură, calitatea actului medical și un nivel de complexitate a cazurilor tratate comparabil cu cele mai mari centre private din Austria, Germania sau Turcia.
Perspective de viitor
În raportul realizat în 2021 de Comisia Europeană, cu privire la starea de sănătate a României, se arată că pandemia de Covid-19 a reprezentat un duș rece pentru autoritățile centrale, care au realizat cât de importante sunt asistența medicală primară, programele de prevenție și direcțiile de sănătate publică.
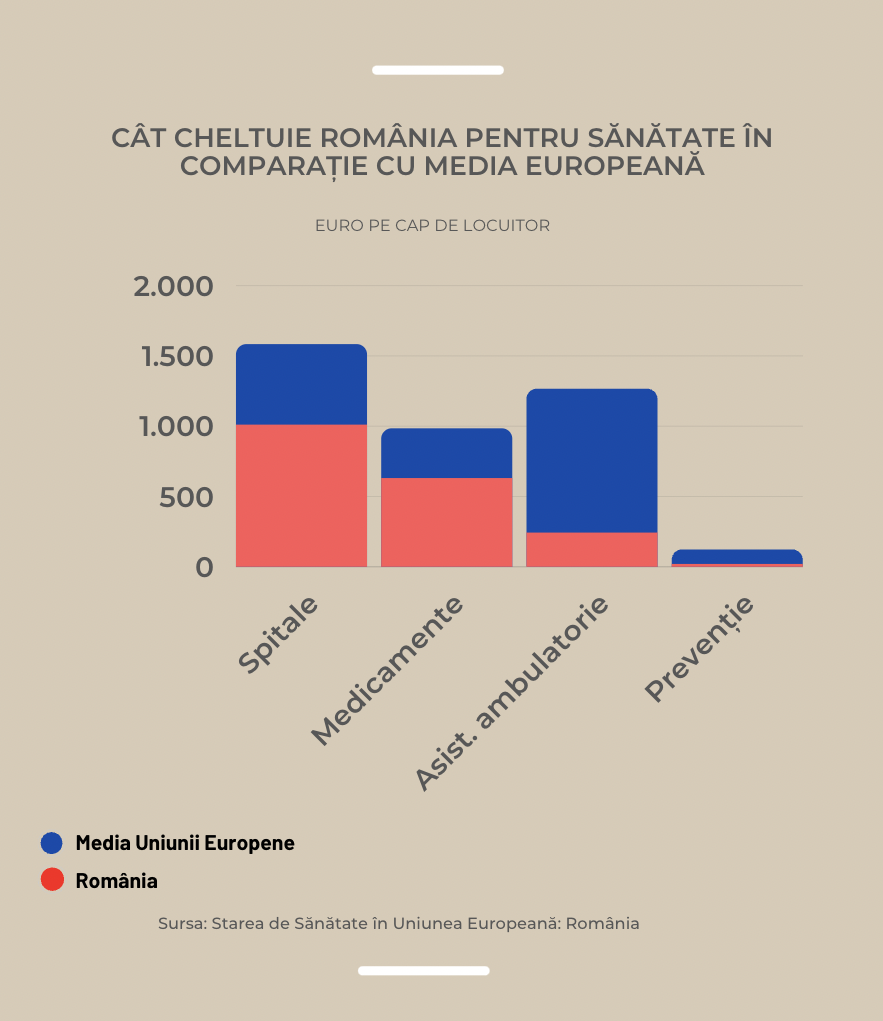
În document se mai arată că în prezent sistemul românesc de sănătate se bazează în cea mai mare măsură pe „serviciile spitalicești”. Și că deficitul forței de muncă din sectorul sanitar și cheltuielile mari suportate de pacient reprezintă bariere esențiale în calea accesului la sistemul de sănătate.
Cum se prefigurează viitorul?
Dr. Victor Radu crede că sistemul privat de sănătate se va dezvolta puternic și spune că deja pacientul român poate găsi în România condiții cel puțin similare cu cele din centre medicale din afară cunoscute sau destinații tradiționale cum sunt Viena sau Istanbul.
„Cred ca sistemul privat se va dezvolta foarte tare, tocmai pentru că a pornit bine și cred că va avea o pondere din ce în ce mai mare. Cred că în sistemul public, soluția este de a copia măcar parțial ce se întâmplă în sistemul privat, respectiv crearea unor centre adevărate de supraspecializare și chiar de excelență pe anumite domenii.
Educarea tinerilor chirurgi focusați pe anumite nișe ar fi o soluție. Iar în viitor cred că mare parte din spitalele publice vor rămâne dedicate urgențelor. Pentru că este foarte greu să schimbi mentalități”, crede dr. Victor Radu.
El spune că deja în România, pentru intervenții importante, „sunt rezultate pe care le putem oferi aici superioare celor din centre binecunoscute sau tradiționale gen Viena sau Istanbul. Și spun asta bazându-mă pe faptul că dotarea este la fel de performantă, dar medicii fac diferența”.
Dr. Beatrice Mahler crede că soluția pentru problemele sistemului de sănătate stă în colaborare.
„Cred că cea mai mare problemă a sistemului de sănătate din ultimii 30 de ani e faptul că nu facem lucrurile împreună. În România pierdem timp valoros, luptându-ne unii cu alții, în loc să înțelegem că ceea ce facem împreună e tot pentru noi. Nimeni din afară n-o să vină să ne facă treaba, tot noi trebuie să ne așezăm la masă, să colaborăm și să fim responsabili. Astfel reușim să obținem abilitatea de a răspunde la o anumită cerință a pacienților”, spune managerul spitalului Marius Nasta.
Ioana Mihăilă, fost ministru al Sănătății în 2021 - venită la minister din zona medicinii private, cu dorință mare de a schimba lucrurile în bine - crede că sistemele medicale public și privat ar trebui să se dezvolte împreună, complementar, într-o competiție care să genereze o calitate mai bună a actului medical și cu o finanțare foarte transparentă.

„Sistemul de sănătate public s-a dezvoltat în ce privește dotările și complexitatea serviciilor. Și aici trebuie să recunoaștem că sunt ameliorări nete în comparație cu starea în care se afla în 1990. (…) Sistemul privat de sănătate s-a dezvoltat mult și ca răspândire teritorială. Acum nu există practic niciun oraș care să nu aibă măcar un furnizor de ambulatoriu de servicii medicale private, plus medicii de familie, care și ei sunt furnizori de servicii medicale private. Dar s-a dezvoltat și din perspectiva complexității serviciilor oferite.
Trebuie să facem o distincție clară între furnizorii de servicii medicale și asiguratorii privați. Cred că în ce privește furnizorii de servicii medicale (laboratoare, clinici, spitale) e bine să avem atât entități publice, cât și private, pentru că se menține o competiție care generează o calitate mai înaltă a actului medical.
Cred că atât unele, cât și celelalte trebuie să fie finanțate transparent, pe criterii clare și de fondurile publice de sănătate”, adaugă fostul ministru al Sănătății.
Uitându-se spre viitor, dr. Larisa Chiriac, directorul Medical MedLife, spune că sistemul de sănătate va trebui să se pregătească pentru a face față provocărilor.
Cred că provocarea următorilor ani o să fie progresul și adaptarea continuă la noi tehnologii, întocmai pentru a avea mereu resursele necesare pentru a răspunde așteptărilor pacienților, care sunt în continuă creștere și schimbare. Se va pune din ce în ce mai mult accent pe tehnologizare, digitalizare, pe supraspecializarea medicilor, pe dezvoltarea infrastructurii, astfel încât sistemul de sănătate să poată face față provocărilor din viitor.
dr. Larisa Chiriac
Acest articol face parte din demersul RoMâine, inițiat și susținut MedLife, furnizorul național de sănătate al României.
RoMâine este un efort comun de însănătoșire națională, care se construiește cu grijă, respect, încredere, speranță și empatie. Valori care se regăsesc și în spitalele MedLife. Aici se aude grija, speranța prinde glas și se naște un mâine mai bun ca azi.
Intră pe www.medlife.ro/romaine/ și află mai multe detalii.
#GrijaRoMaine #SpitaleleMedLife #ImpreunaFacemRomaniaBine